Опухоли головного мозга
Введение
Термин “опухоли головного мозга” объединяет ряд новообразований, различных по происхождению, клиническому течению, прогнозам и подходам к лечению, общим для которых является поражение головного мозга. В связи с тем, что значительная часть этих опухолей развивается не из мозговой ткани, а из окружающих мозг структур, в настоящее время в нейроонкологии более предпочтительно использование термина “внутричерепные новообразования”.
По отношению к мозгу, все внутричерепные образования подразделяют на внутримозговые (происходящие из клеток мозга) и внемозговые (развивающиеся из оболочек мозга, черепных нервов, костей черепа и т.д.). По происхождению опухоли головного мозга делят на первичные, то есть, возникшие непосредственно в мозге или прилежащих структурах, и вторичные, или метастатические, чье возникновение связано с распространением раковых клеток из опухолей других локализаций.
Эпидемиология
Заболеваемость первичными опухолями головного мозга составляет 12-14 случаев на 100 тыс. населения в год. В отношении вторичных опухолей головного мозга точная статистика неизвестна, в настоящее время отмечается значительное возрастание их частоты. На сегодняшний день встречаемость метастазов в головном мозге оценивается примерно в 30 случаев на 100 тыс. населения в год.
Этиология
Причины возникновения опухолей ЦНС, как и других новообразований, окончательно не установлены. Единственным не вызывающим сомнений предрасполагающим фактором является ионизирующее излучение. Роль других факторов, таких как использование сотовых телефонов, воздействие электро-магнитного излучения, перенесенные черепно-мозговые травмы, пищевые нитрозамины, применение красок для волос и др., не доказана. Большинство внутричерепных новообразований относится к спорадическим, то есть предрасположенность к ним не наследуется. Реже, опухоли ЦНС развиваются в рамках наследственных заболеваний (например, при нейрофиброматозе Реклингхаузена).
Патогенез и клинические проявления
Опухоль воздействует на мозг различными путями, каждый из которых вносит свой вклад в клиническую картину. Во-первых, по мере роста опухоли, происходит разрушение или сдавление прилежащего мозгового вещества, что приводит к возникновению очаговых симптомов. В зависимости от локализации, эти симптомы могут включать возникновение парезов и параличей, нарушение чувствительности, судороги, нарушения речи, обоняния, зрения, функций черепно-мозговых нервов. Во-вторых, растущая опухоль может вызывать смещение мозговых структур с развитием вклинения частей мозга в естественные отверстия черепа (большое затылочное отверстие, вырезку намета мозжечка), вследствие чего развиваются «симптомы на отдалении»: четверохолмный синдром (парез взора вверх, нарушение конвергенции) и парез глазодвигательного нерва при тенториальном вклинении; боль в шее, ригидность мышц затылка и окклюзионные приступы (брадикардия, рвота, нарушение сознания) при дислокации миндалин мозжечка в большое затылочное отверстие. В третьих, особенностью внутричерепных опухолей является тот факт, что их рост происходит в жёстко ограниченном пространстве - полости черепа. В связи с этим, они рано или поздно приводят к повышению внутричерепного давления за счёт появления в полости черепа дополнительного объёма (опухоли), развития отека прилежащей мозговой ткани, а также вследствие нарушения оттока ликвора из желудочков мозга. Повышение внутричерепного давления ведет к появлению общемозговой симптоматики (головная боль с характерным усилением к утру, тошнота и рвота, снижение памяти, застойные диски зрительных нервов). Повышение внутричерепного давления приводит к затруднению венозного оттока, ишемии мозга, развитию ишемического отека мозга. Это в свою очередь усугубляет внутричерепную гипертензию и формирует “порочный круг”.
Диагностика
Первым этапом диагностического поиска при подозрении на наличие опухоли головного мозга является тщательное неврологическое исследование, по результатам которого определятся перечень необходимых методов дообследования. “Золотым стандартом” в диагностике внутричерепных объемных образований является МРТ с контрастным усилением. При отсутствии возможности выполнить МРТ или при наличии противопоказаний, выполняют КТ с контрастом. При подозрении на вторичный (метастатический) характер новообразования выполняется также ряд исследований, направленных на выявление первичного очага (рентгенография или КТ органов грудной клетки, УЗИ органов брюшной полости, забрюшинного пространства, малого таза, щитовидной железы, сцинтиграфию костей скелета).
Лечение
Лечение больных с новообразованиями головного мозга комплексное, включающее три компонента: хирургическое вмешательство, лучевую терапию и химиотерапию.
Хирургическое удаление опухоли в большинстве случаев является основой лечения. В современной нейрохирургии утвердилось правило, согласно которому удаление внутричерепной опухоли не должно приводить к появлению у пациента дополнительного стойкого неврологического дефицита. Иными словами, при удалении опухоли хирург не должен стремиться к радикальному удалению опухоли любой ценой, в ряде случаев следует ограничиваться лишь частичным удалением. Целями хирургического вмешательства при этом являются 1) циторедукция, то есть уменьшение объёма клеток и количества опухолевых клеток, за счёт чего создаются благоприятные условия для адьювантных методов лечения (химио- и лучевой терапии) и 2) получение опухолевой ткани для патоморфологического исследования, позволяющего уточнить гистологическую структуру опухоли и подобрать оптимальный режим химиотерапии. В ряде случаев (как правило, при внемозговых, реже - при внутримозговых новообразованиях), при условии, что в опухолевый узел не включены магистральные сосуды и нервы и находится на отдалении от важных функциональных центров, возможно тотальное удаление опухоли с полным излечением пациента.
В случаях, когда даже частичное удаление опухоли сопряжено с высоким риском инвалидизации пациента, хирургическое лечение ограничивают биопсией и паллиативными вмешательствами (ликворошунтирующими операциями, имплантацией резервуаров для периодической аспирации содержимого опухолевых кист, декомпрессивной трепанацией).
При некоторых опухолях (например, лимфомах, герминомах) хирургическое лечение не применяется, что связано с их высокой чувствительностью к химио- и лучевой терапии.
В НИИ СП имени Н.В. Склифосовского лечение внутричерепных новообразований является одним из стремительно развивающихся направлений. Особенностью Института является его направленность на лечение неотложных состояний. В связи с этим все службы института работают в круглосуточном режиме, что позволяет при необходимости провести весь спектр предоперационной подготовки (КТ, МРТ, ангиография) за несколько часов с момента поступления. Другая отличительная черта Института - его многопрофильность, то есть наличие под одной крышей специалистов различных специальностей, что немаловажно при лечении вторичного (метастатического) поражения головного мозга, когда помимо удаления внутричерепных метастазов больным требуется определение тактики лечения и в отношении основного (первичного) заболевания. Ежегодно в Институте проходят лечение около 120-150 больных с внутричерепными новообразованиями. Накоплен большой опыт лечения больных с самыми различными опухолями, в том числе глиомами любых локализаций, менингиомами основания черепа, краниоорбитальными и краниофациальными образованиями, опухолями глазницы, гипофиза. В работе широко используется безрамная нейронавигация, интраоперационное ультразвуковое сканирование, эндоскопическая техника, перед удалением хорошо васкуляризованных опухолей обязательным этапом является предоперационная селективная эмболизация опухолевых сосудов. Всё это позволяет оказать помощь больным даже в самых тяжелых ситуациях (рис. 1-5).
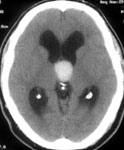
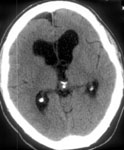
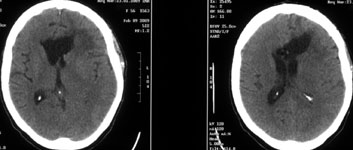
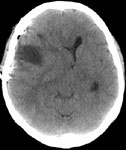
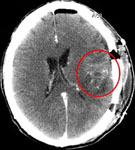
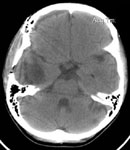
Рис. 1. Удаление коллоидной кисты третьего желудочка, вызывающей окклюзионную гидроцефалию: а) КТ до операции; б), в), г) ход операции; д) КТ после операции.
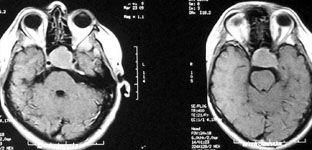
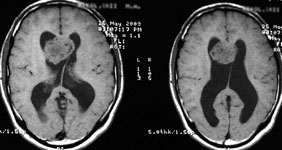
Рис. 2. Удаление эндосупраселлярной аденомой гипофиза: а) МРТ до операции; б) КТ после операции: опухоль не визуализируется, вторичное "пустое турецкое седло".
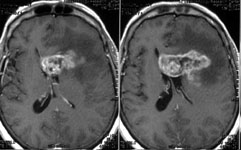
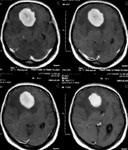
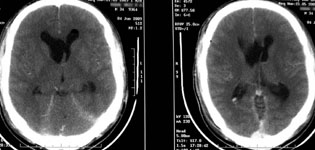
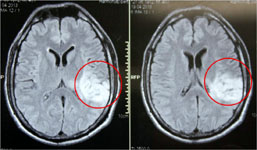
Рис. 3. Удаление глиобластомы лобных долей и колена мозолистого тела: а) МРТ до операции; б) КТ после операции: опухоль не визуализируется.
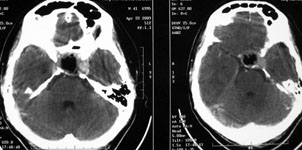
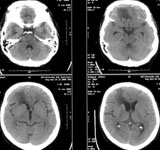
Рис. 4. Удаление крупной менингиомой ольфакторной ямки, вызывающей выраженную компрессию и дислокацию головного мозга: а) МРТ до операции; б) КТ после операции: опухоль не визуализируется, сохраняется умеренный отек-ишемия правой лобной доли.
Рис. 5. Удаление эпендимомы третьего и боковых желудочков, вызывающей окклюзионную гидроцефалию: а) МРТ до операции; б) КТ после операции: опухоль не визуализируется, препятствия току ликвора нет.
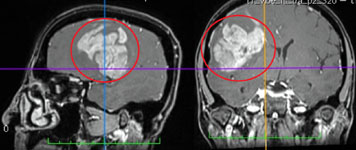
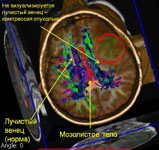
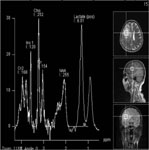
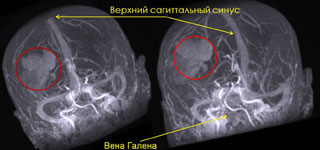
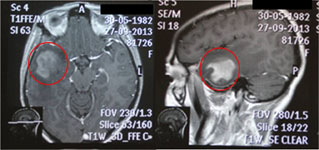
Рис. 6. Удаление анапластической астроцитомы правой височной доли с применением современных методов диагностики: а) МРТ головного мозга с внутривенным контрастированием до операции, определяется опухоль правой височной доли (выделено красным цветом); б) магнитно-резонансная трактография при планировании операционного доступа, красным цветом выделена опухоль; в) магнитно-резонансная спектрография позволяет определить метаболизм опухоли до оперативного вмешательства, изображенный график соответствует глиоме высокой степени злокачественности; г) магнитно-резонансная синусография (метод time-of-flow) при планировании операционно доступа, определяется взаимоотношение опухоли и важнейших путей оттока крови, красным цветом выделена опухоль; д) КТ головного мозга после операции, опухоль удалена тотально.
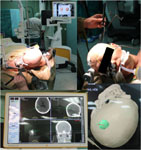
Рис. 7. Удаление анапластической астроцитомы левых височной и теменной долей с использованием системы нейронавигации и нейрофизиологического контроля: а) МРТ головного мозга с внутривенным контрастированием до операции, определяется опухоль левых височной и теменной долей (выделено красным цветом); б) нейронавигационная установка и подготовка больного к использованию нейронавигации; справа внизу - трехмерное изображение опухоли (выделено зеленым цветом), позволяет опеределить взаимоотношение опухоли и костных структур черепа перед операцией; в) применение интраоперационной методики нейрофизиологического контроля соматосенсорных вызванных потенциалов с цельюй предотвращения повреждения функционально значимых зон головного мозга во время операции; г) КТ головного мозга после операции, опухоль удалена тотально.
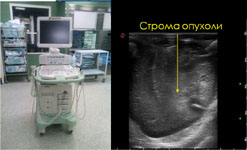
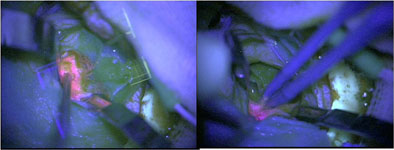
Рис. 8. Удаление астроцитомы правой височной доли с использованием интраоперационного УЗИ и системы интраоперационного контрастирования опухоли: а) МРТ головного мозга с внутривенным контрастированием до операции, определяется опухоль правой височной доли (выделено красным цветом); б) применение интраоперационной ультразвуковой навигации, слева - УЗИ-установка, справа - интраоперационное изображение опухоли.; в) интраоперационное изображение операционного поля через микроскоп в режиме Blue 400, опухолевая тань накапливает светящийся красным под ультафиолетовыми лучами препарат; г) КТ головного мозга после операции, опухоль тотально удалена.